ニュートリション・ジャーナル
 ここで学べること
ここで学べること※このページは、医療介護従事者向け情報です。
「食べられない」を 支える在宅食支援
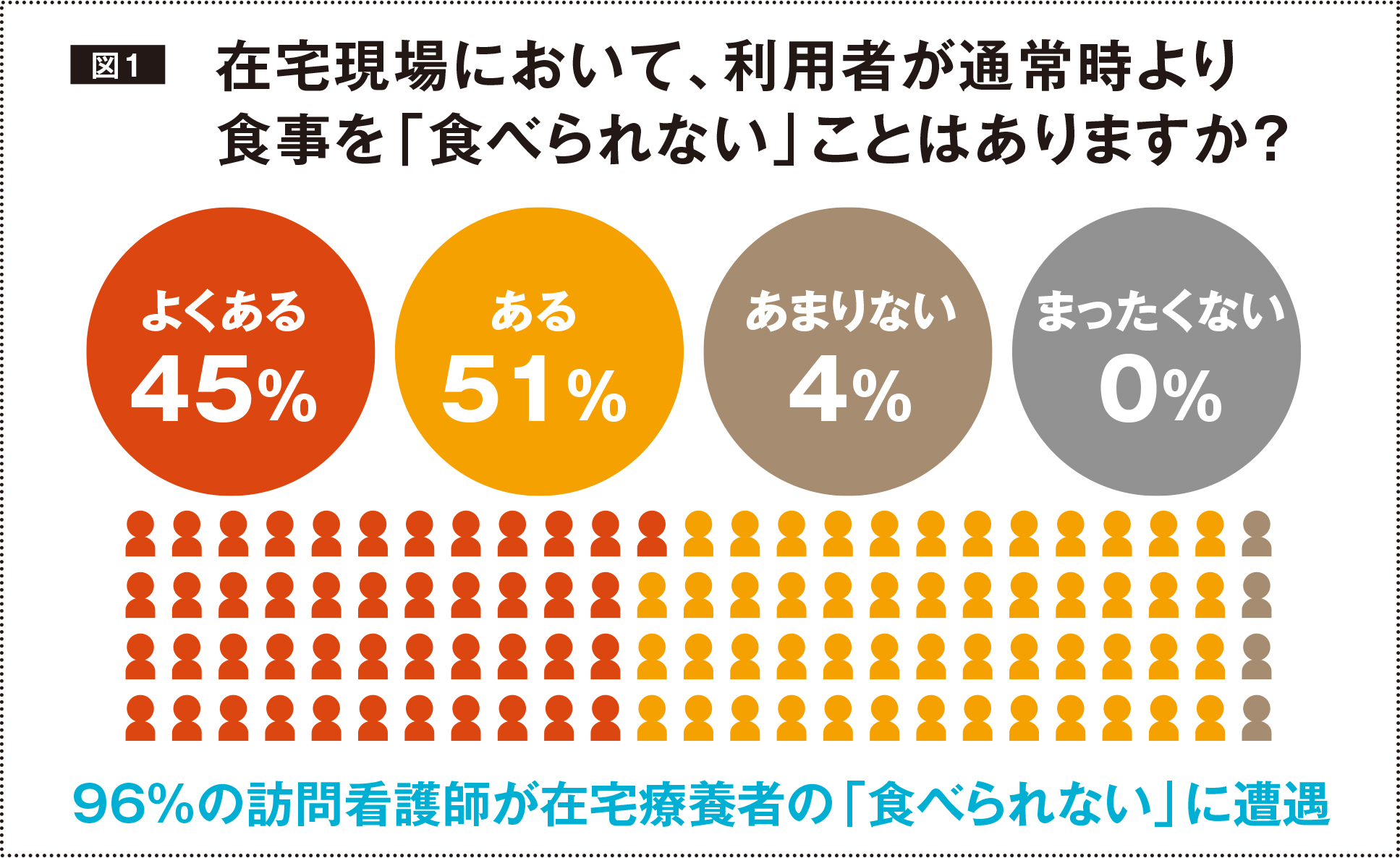
訪問看護師が在宅療養者の「食べられない」に遭遇する率は、96%という調査結果がある※。「食べられない」状況は、低栄養による健康管理上の問題が生じると共に、本人の満足度が満たされないというQOL上の問題も生じる。
「食べられない」のは「食べたくない」のか「飲み込めない」のか、原因が異なればその対応も異なる。原因を見極め、多職種が各々の専門性を持ち寄り、在宅患者一人ひとりへの最適な関わりによって「食べたい気持ち」に応える、地域のアプローチとは―。
Vol.2に登場いただいた渡辺克哉先生の講演内容を紹介しつつ、食支援のポイントを探る。
※調査主体:ニュートリー株式会社、協力:メディバンクス株式会社により、2018年3月26日から4月27日、全国の訪問看護ステーションを対象に行われた、「訪問看護現場における『食べられない』に関する実態調査」。8212事業所中、549件の回答を得た(回答率6.67%)。
高齢になるほど食事が大切
かつて、「高齢者は栄養の摂りすぎに注意」といわれていた時代があったが、今日では「高齢者は低栄養に注意」と呼びかけられるようになった。そこには、低栄養が全身状態 を著しく悪化させることがわかってきたという一面と、介護予防、健康寿命の延伸を掲げて医療・介護の社会保障費を抑制したい一面がある。同時に、医療現場を中心に「治療からケアへ」という意識変革が進み、食べる喜びや食べさせてあげられる喜びが患者・患者家族のQOL向上に繋がることに対し、光が当たるようになってきた、といえるのかもしれない。
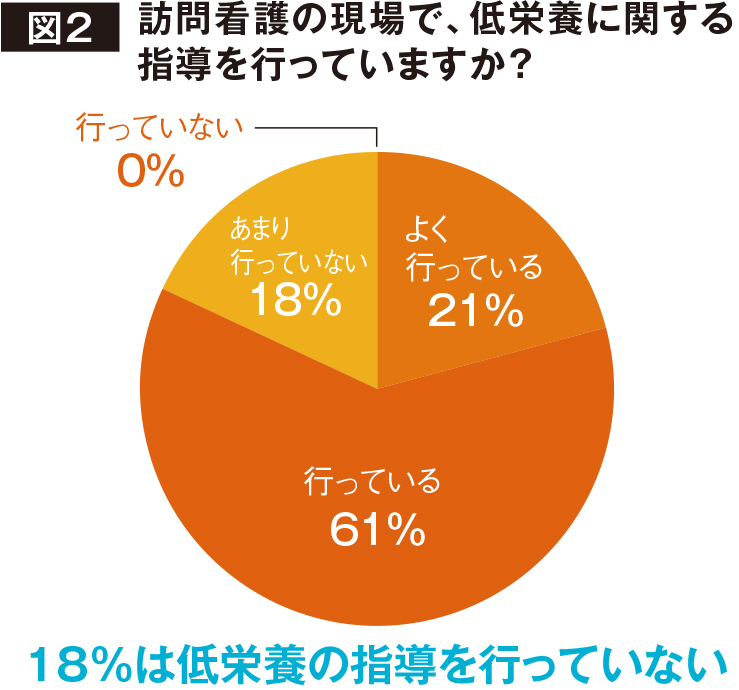
訪問看護ステーションの調査で、低栄養に関する指導を「あまり行っていない」と18%が回答している(図2)。何が低栄養状態で、どうすることが低栄養対策になるのか、訪問看護師の間で完全な理解につながっていないのだろうか。
在宅療養中の高齢者を診る際、患者本人を始め、患者家族や介護従事者などの周囲が「高齢者は動けない分、食べられなくても 仕方がない」という誤った認識を持っていないか、注意を払ってもらいたい。たとえ寝たきりで動けなかったとしても、体の臓器を動かす、つまり生きるためにエネルギーは常に消費されている。
また以前のようには動けない中で、「楽しみにしている食事」が十分に食べられない状況 は、生活満足度の低下、QOLの低下を招く。食べられないために食事の場に参加しない、となれば社会とつながる側面が断たれてしまう可能性も大きい。「食べたい気持ちはあるのに、食べられない」との訴えにこそ、訪問看護師に意識を向けてもらいたい。
食べたくないのか、 飲み込めないのか
「気づき」のポイント
医療法人社団日翔会理事長の渡辺克哉先生は、在宅患者の「食べられない(食べない)」に着目し、在宅食支援のアプローチおよび実施上のポイントを押さえ、地域の多職種と連携しながら最適なケアを提供してきた。在宅患者が抱えている食事の問題を理解するための考え方として、「具体的な事実を集め、そこから想像力を駆使して問題の根幹を理解するよう努める、という二段構えのアプローチが必要」と渡辺先生は語る。以下が具体的なポイントだ。
(1) 食事の問題について、基礎情報を収集する
まず、患者を診る際には、食べることに関する知識を持ち、また相談できる専門家とつながっておくことを心がけ、①患者の日常生活の様子や会話などからも個別の情報を集める。②視診、問診、血液検査値などから本人の全身状態、家族歴などを把握する。
低栄養により食べられなくなっている場合もあるので、③栄養の指標(MNA-SF、CONUT)・嚥下の指標(EAT-10、反復唾液のみテスト、水のみテスト)・認知機能検査・口腔内状態(OHAT)・嗜好や食歴も含め、食支援の方法を検討・把握する。
社会的因子(貧困、独居、社会サポート不足など)、心理的因子(うつ状態、認知症、不眠など)、医学的因子(がん、COPDなど)・薬剤の影響(トランキライザー、ステロイド、利尿薬など)、加齢による影響(多様な生理的変化)、栄養バランスの乱れ(微量元素、ビタミン類の摂取量低下)などにも注意し、④食欲不振を 来す原因がないか、その可能性を考える。
(2)重要な問題は何か、縛りこむ
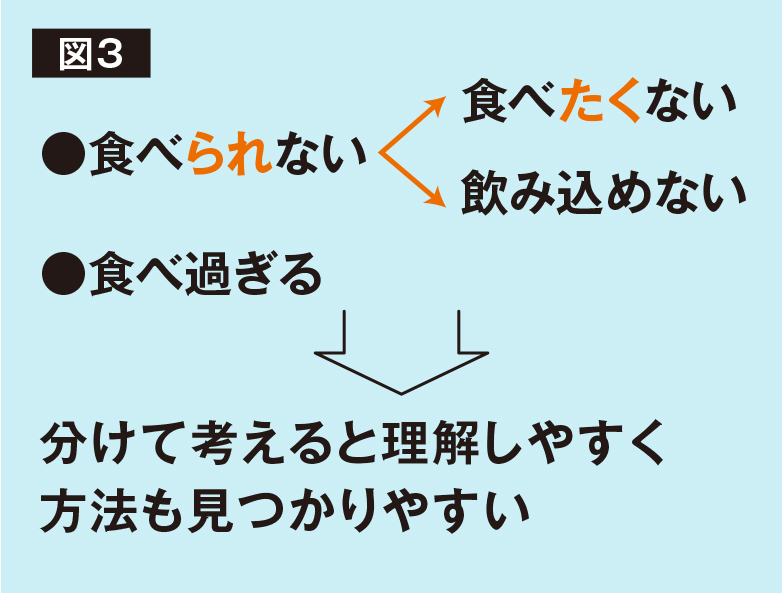
「食べられない(食べない)」という状況が「食べたくない」のか、「飲み込めない」のか、原因を分けて考えると問題を理解しやすく、その対処法も見つかりやすい(図3)。
「食べたくない」場合であれば、その理由を広くとらえることがポイントだ。食事時間の問題(しっかり覚醒していない)、消化機能の問題(お腹が張っている)、嗜好の問題(味が悪い、好きなものではない)、人間関係(食事介助をする人と仲が悪い)、食べにくい(姿勢、テーブルの高さ、一口量、食事介助の速度、食べさせ方)などは日常を観察することで気づけるようになる。また、収集した個別具体的な経過や状況から、主要な問題とその要因(一つなのか複数なのか)を、仮説を立て絞り込んでいく。さらに、専門的な評価や診断が必要な時は専門職種に依頼することも視野に入れたい。そのためにも多職種連携のシステムが稼働しやすい関係を築いておくことが重要だ。
一方、「飲み込めない」場合であれば、以下の3つの原因を認識した上で、各領域の専門家が関わって原因を明らかにし、その対処法を探ることとなる。
■機能的原因
嚥下に関わる器官が動かず、神経や筋肉に問題がある場合(脳卒中の後遺症、神経筋疾患、抗精神薬や鎮痛剤の影響、加齢による筋力低下など)。
■器質的原因
口腔・食道・胃までの嚥下に関わる器官に、通過障害を起こす構造的な 問題がある場合(口内炎・咽頭がんによる腫瘍、炎症など)。
■心理的原因
心因性の疾患による影響(不安・うつ病による食欲不振など)。
さらに、提供される食事の形状や大きさが口腔内の状況と合っていない場合も、飲み込みにくくなる。
(3) 仮説に基づき、 食支援を実施する
健康状態や安全面への配慮は当然必要だが、配慮することと禁止することは異なる。実施される行為がリスクを持つ場合(食べると誤嚥や窒息を起こすかもしれない、など)、そのリスクが発生する可能性についてのリスクマネジメントも徹底した上で、同意を得られたら実施するようにしたい。大切なことは、食事を楽しむ、という側面を忘れず、食べることによる満足感や充足感をどうやったら得られるか、という視点で考えること。「食べたくない」場合は食べたくなるような工夫を考え、安全性と満足感の両立を図りつつ、実施してみると良い。
(4) うまくいかない時は 再チャレンジ
問題を解決できない時は、問題点と方法の見直しをしてみる。方法がうまくいかないケースは、問題の立て方や仮説が間違っている場合もあるため、再度俯瞰し柔軟にとらえ直して再チャレンジを。
基本的には、この1~4が一連のアプローチの流れで、その繰り返しが基本となる(図4)。

疾患により異なる「食べられない(食べない)」理由
訪問看護師の訪問先では、様々な理由で低栄養や摂食嚥下障害を呈している利用者がいる。前述の「栄養ケア」に関する実態調査から、がん、COPD(慢性閉塞性肺疾患)、認知症患者の「食べられない(食べない)」理由と「具体的なケア方法」を紹介する(図5:回答は複数回答のため合計は100%より多い)。
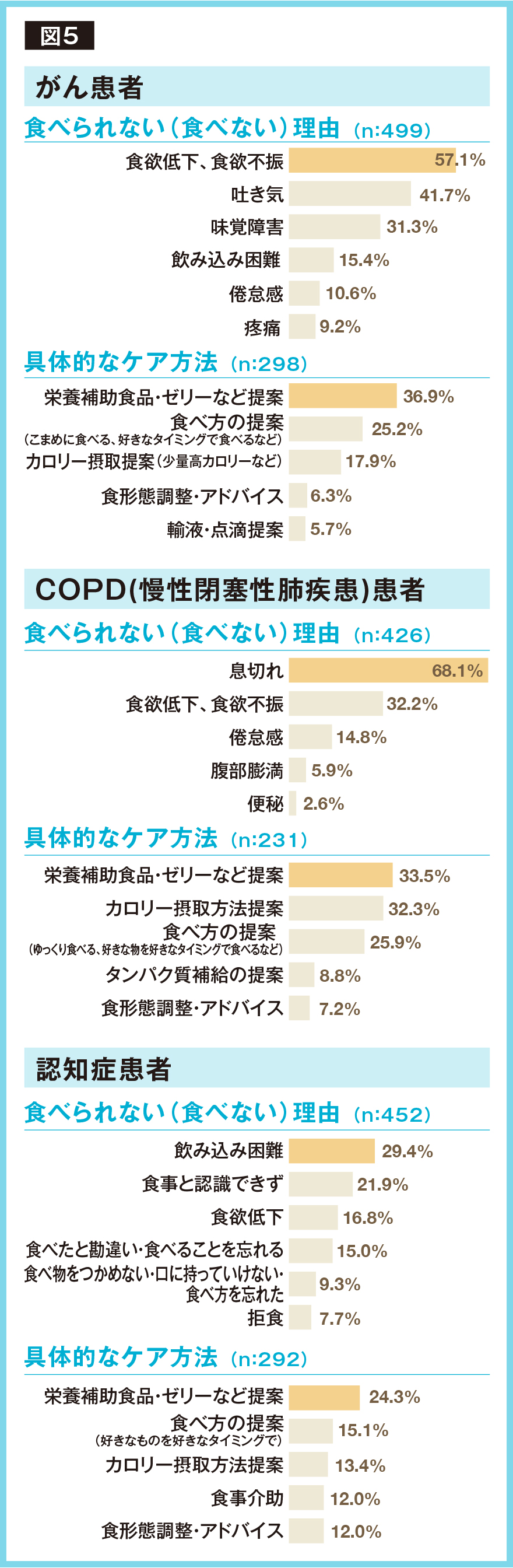
がん患者に味覚障害が生じると、「食べたくない」が起こりやすく、著しくQOLを損ねる。食事で味を楽しめず、食べられずに低栄養や免疫力低下を脱することができなくなる。ゼリーやジュースなど冷たいものは、のど越しが好まれ、再びフルーツなどを食べるきっかけになることもある。
またCOPDでは呼吸機能の低下により息切れしやすく、食べることで疲れる、という症状が現れ、「食べたくない」が生じる。そこで、二酸化炭素を体内にため込まない食事の工夫と、疲れずに食べる工夫が必要だ。食べ初めに高カロリーのものや好きなものを食べる、食前に休息を十分にとる、テーブルの高さを調節し疲れにくい姿勢で食べるなど、環境への工夫が必要となる(図6)。

在宅食支援は究極の多職種連携
「ラーメンが食べたい」
「食支援は、究極の多職種連携です」と語る渡辺先生が、ご自身が関わった食道がんターミナル期の44歳女性の症例を紹介してくれた。「病状進行により、経口摂取困難、中心静脈で栄養管理。食事動作に問題はないが食欲がわかないと言っていました。入院時は、医師からプリンやゼリーは摂取可能といわれていました。『家に帰って娘と暮らしたい』という希望があり、訪問診療を開始することになりました。本人の希望を訊いてみると『とんこつラーメンが食べたい』でした。そこで、まずICF(国際機能生活分類)に当てはめ、6つの概念に分類して全人的に評価し、個人の要望に応えることにしました(図7)」。
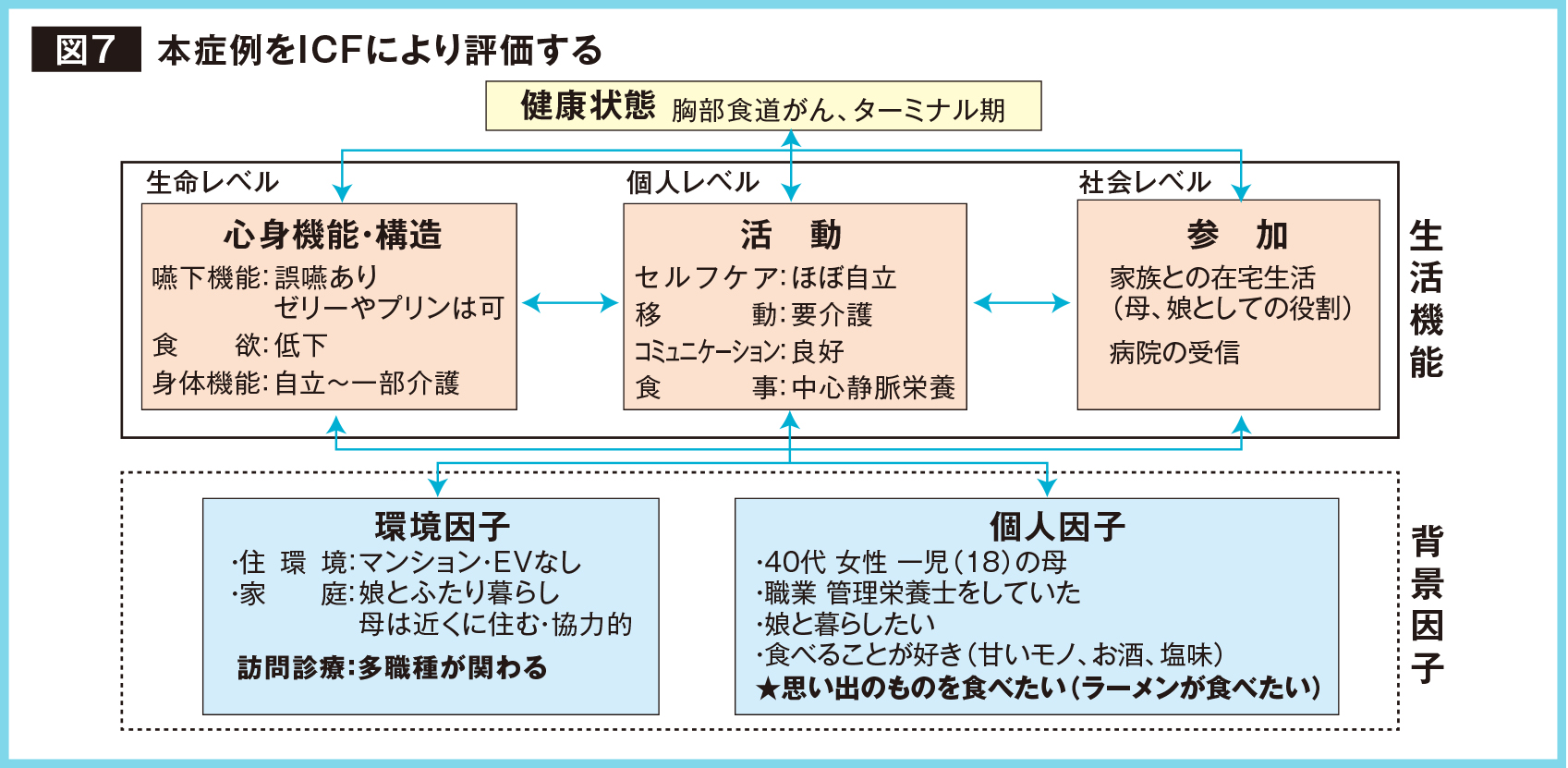
渡辺先生の指導のもと、訪問管理栄養士が患者指名のラーメン屋にメールで事情を説明する。すぐに、ラーメン屋より快諾の返事が届き、ラーメン1食分とラーメンどんぶりまで用意してくれた。本人の抗がん剤治療の合間を縫って、自宅で訪問管理栄養士がラーメンを準備。言語聴覚士の立会いのもと、本人は喜んで取り分けた麺とチャーシューを平らげた。「経口摂取ができなくなっていたんですが、今回の希望が叶ったことで、楽しみが増えたようです」と渡辺先生は振り返る。安全性と満足感の両立を実現できた食支援症例である。
これからの在宅食支援における多職種連携は、「在宅患者に対し、食による加療ができること、食による満足を提供できることは当たり前」と渡辺先生は言う。連携の輪が地域で幾重にも重なり、「在宅患者のADL・QOL・QODを上げることができ、家族には喜びを施設には安心を提供でき、在宅医療に関わる職員のテンションを上げ、みんながHappyになるはずです」。
また食べられる! 気力・活力アップにも。
栄養療法の底力
食べられなかった食事が、適切な量・質・形状を工夫することで、再び楽に食べられるようになると、エネルギーや栄養素の確保、免疫力の向上といったメリットだけでなく、味わいやのど越しを感じ、「食の楽しみ」を取り戻すことができるようになる。
食事には思い出やその人の歴史がつきものだ。五感をフル活用して楽しむことで、脳細胞へも良い刺激となる。QOLの向上をもたらし、気力・活力のアップにもつながっていく。これは薬物療法では得られない、栄養療法の底力といえるだろう。
「食事の問題が何かを絞り込むこと」は、ここで活かされる。味覚が合わなければ、それとは違う味やのど越しのものを試してみる。食べることが苦しいのであれば、苦しくなる前に好きなものでエネルギーを取り込む。食べることで苦しくならないような食事形態や栄養素を選択する。嚥下機能の低下で誤嚥しやすいのであれば、誤嚥しにくい食品を選んだり、調理時に食べ物をまとめたり、工夫をする。それでも誤嚥する場合は、多少の誤嚥は受け入れつつ、食べることを続けても良い。それは本人と家族の判断になる。
食べることは生きること。それは生きるために必要な計算上のエネルギーを満たすことだけではなく、生きる気力を引き出すことでもある。
在宅で活かせるミニ情報
「食べられない」を「食べられた」に!
飲み物や好きな味からトライするのがおすすめ
食べられない辛さは、その人にしかわからないものかもしれません。無理強いしても、なかなか食べられるようになるものでもありません。苦痛を感じずに、楽にトライできる食べ物を選ぶことは大切なポイントです。
お好みの飲料や食事に足すだけで、エネルギーアップができる少量×高栄養の栄養調整食などを活用するのもおすすめです。オレンジジュースや紅茶、コーンスープ、牛乳などに加えれば、オリジナルドリンクの出来上がり。本人の好みを考慮して手作りするドリンクは、楽しみにもなり、食卓に取り入れやすいのも魅力、と在宅介護現場での利用が進んでいます。冷凍庫に入れてシャーベットにするのもおススメです。
東邦大学医療センター大森病院栄養治療センター
"鷲澤尚宏先生に聞く"
 鷲澤尚宏(わしざわ・なおひろ)
鷲澤尚宏(わしざわ・なおひろ)
医学博士。東邦大学医学部臨床支援室教授。同医療センター大森病院栄養治療センター部長。消化器外科、栄養治療という専門分野を通して、日本における栄養サポートチーム(NST)の普及に初期より尽力。地域の医療・介護スタッフからも頼られる存在。
想像することが栄養管理の本質
多職種協働チームである栄養サポートチームが立ち上がると、業務の手順をみんなで相談します。主な栄養素の必要量を算出し、患者さんの摂取量と照らし合わせて、満たされているか、バランスを保っているかを検討し始めます。
しかし、目標となる栄養必要量は、身長、体重、性別、年齢で定められ、みな同じという訳ではないので、時々、困惑してしまうのです。疾患によって代謝状態が大きく変化している人もいるので、健常人の基準に当てはめる方がむしろアンバランスや過剰になる危険性があるのです。
数字合わせに終始しないのが本来の業務なので、「もともと小食ですから」「今は食べたくないので」というとき、その人にとって、健康であった時にはどのような代謝を営んでいたのかということを想像する必要が出てきます。これは至難の業ですが、栄養管理の本質はここにあるかもしれません。
本記事へのご意見、ご感想、身近な情報をお寄せください
発行: メディバンクス株式会社 ニュートリション・ジャーナル編集部
〒151-0051東京都渋谷区千駄ヶ谷3-4-23-203 TEL: 03-6447-1180 Mail: info@medi-banx.com
57_0179
